Menü
Fehlbildung Herz, angeborene Herzfehler
Angeborener Herzfehler (AHF), eine allgemeine Bezeichnung für schon bei der Geburt vorhandene Defekte oder Fehlbildungen des Herzens. Herzfehler bei Kindern sind keine seltene Erscheinung, es ist die häufigste aller angeborenen „Behinderungen“. Um Herzfehler so früh wie möglich bevor Folgeschäden auftreten zu beheben, ist eine intensive Zusammenarbeit der „erkennenden“ Kinderkardiologie in Ambulanz und Klinik mit der invasiven Kinderkardiologie und der Kinderherzchirurgie nötig. Eine frühe chirurgische Behandlung von angeborenen Herzfehlbildungen ist zum derzeitigen Zeitpunkt für die meisten Krankheitsbilder möglich, sowohl technisch als auch von der Erfahrung der Chirurgen her.
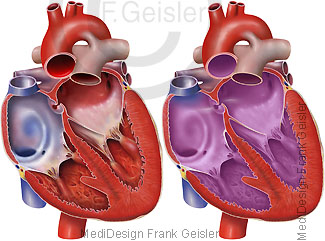
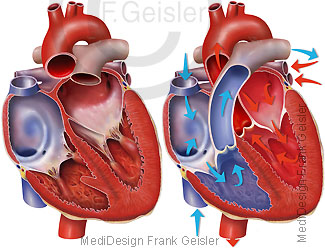
Für die meisten Herzfehler kann keine Ursache gefunden werden, bei acht Prozent liegt ein genetischer Defekt vor. Zusätzlich können auch Viruserkrankungen wie Rötelinfektion während der Schwangerschaft, Drogen und exzessiver Alkoholkonsum sowie die Einnahme mancher Medikamente in der frühen Schwangerschaft zu Herzfehlern führen. Kinder haben ein sehr breites Spektrum unterschiedlicher Herzfehler. Die zehn häufigsten Herzfehler machen 75 Prozent aller möglichen Herzkomplikationen aus.
Defekt der Vorhofscheidewand
Der Atriumseptumdefekt (Vorhofseptumdefekt) ist ein Loch in der Herzscheidewand (Herzseptum, Septum, Septum cordis) zwischen dem rechten Herzvorhof (Atrium cordis dextrum) und linken Herzvorhof (Atrium cordis sinistrum). Die Herzvorhöfe sind die vor den Segelklappen gelegenen, kleineren Herzhöhlen des menschlichen Herzens. Durch das Loch fließt das Blut aus dem linken in den rechten Vorhof des Herzes, man nennt das auch Links-Rechts-Shunt. Betroffenen Kinder zeigen häufig keinerlei Symptome. Bei großen Septumdefekten ist eine Entwicklungsstörung zu spüren, auch eine vermehrte Infektanfälligkeit, eventuell eine leichte Ermüdbarkeit.
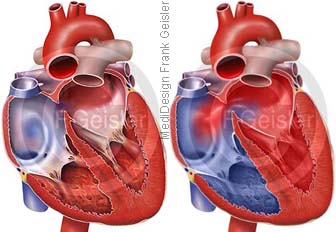
Defekt der Kammerscheidewand
Die häufigste Fehlbildung aller angeborenen Herzfehler ist der Ventrikelseptumdefekt, ein Loch in der Herzscheidewand (Herzseptum, Septum cordis). In der embryonalen Phase der Herzentwicklung wachsen die oberen und unteren Anteile der Scheidewand zwischen den Herzkammern (Ventrikeln) aufeinander zu. Ist bei der Geburt dieses Wachstum nicht abgeschlossen oder vorher gestört, findet sich ein unterschiedlich großer Defekt in Form eines Loches im muskulären oder membranösen Anteil des Ventrikelseptums.
Beim Kammerscheidewand-Defekt fließt das Blut, welches aus der Lunge in den linken Vorhof und dann in die linke Herzkammer gelangt, über den Kammerscheidewand-Defekt direkt wieder in die Lungenschlagader. Das sauerstoffreiche Blut mischt sich mit dem sauerstoffarmen Blut aus der rechten Herzkammer. Im ersten Lebensjahr kann sich ein kleiner muskulärer VSD spontan verschließen.
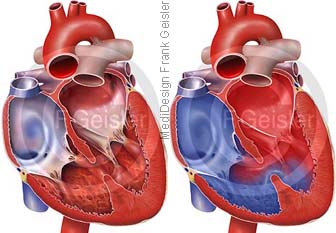
Verschluss Scheidewand-Defekt mit Occluder
Im Herz ist das Foramen ovale eine Verbindung zwischen den Herzvorhöfen, die im fetalen, also vorgeburtliche Kreislauf den Blutübertritt vom Lungenkreislauf Körperkreislauf zulässt – von rechts nach links. Da die Lunge noch nicht belüftet ist, und dadurch noch nicht funktionell durchblutet wird, fließt das Blut über das Foramen ovale in den linken Vorhof und durch den Ductus arteriosus (Ductus arteriosus Botalli) aus der Lungenschlagader in die Aorta. Das Foramen ovale verschließt sich in den ersten Lebenstagen oder Lebenswochen, anstelle des Lochs ist dann am Herzen eine seichte Grube zu finden, die Fossa ovalis. Umringt wird die Fossa ovalis im rechten Vorhof von einem Saum (Limbus fossae ovalis) und im linken wird sie von der Valvula foraminis ovalis (Falx septi) bedeckt. Erfolgt der Verschluss nicht, spricht man von einem persistierenden Foramen ovale (PFO). Künstlich wird ein Defekt (Loch) im Vorhofseptum oder Ventrikelseptum durch ein zusammenfaltbares Doppelschirmchen (Occluder), welches über einen Spezialkatheter ins Herz eingeführt wird, durch Entfaltung des Schirmchens verschlossen. Nach einigen Monaten hat die Herzinnenhaut die Schirmkonstruktion überwuchert, der Defekt ist damit dauerhaft verschlossen.
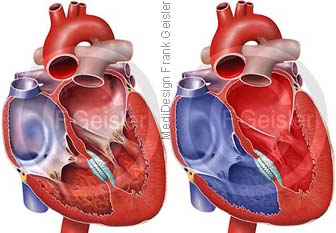
Truncus arteriosus communis, TAC
Beim Truncus arteriosus communis (gemeinsamer Stamm) ist die während der Embryonalzeit erfolgende Trennung der Aorta (Körperschlagader) und der Pulmonalarterie (Lungenschlagader) ausgeblieben. Es ist eine seltene angeborene Herzfehlbildung. Beide Arterien entspringen gemeinsam aus dem Herzen und es besteht zusätzlich ein Kammerscheidewand-Defekt (Ventrikelseptum-Defekt). Die Aortenklappe wird bei diesem Herzfehler Truncusklappe genannt.
Die gebildeten Schlagaderklappen sind meistens nicht funktional und behindern den Blutfluss, oder sie verschließen die Schlagader nicht dicht. Der Truncus entspringt über dem Kammerscheidewand-Defekt, so dass das vereinte Gefäß das Blut aus beiden Herzkammern sowohl in die Lunge, als auch in den Körperkreislauf leitet.
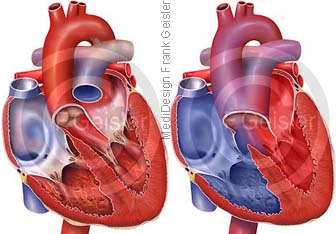
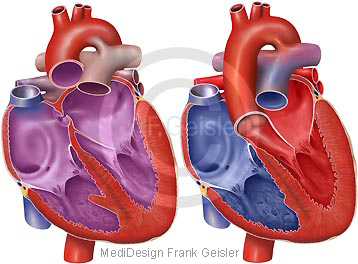
Herz mit Fallot-Tetralogie
Die Fallot-Tetralogie (fallotsche Tetralogie) ist ein komplexer, häufiger angeborener Herzfehler und zählt zu den häufigsten zyanotischen Herzfehlern. Zyanotisch bedeutet, dass sich der Herzfehler auf den Sauerstoffgehalt des Blutes negativ auswirkt. Bei der Fallot-Tetralogie vermischt sich durch einen Defekt in der Herzscheidewand sauerstoffreiches Blut mit sauerstoffarmem, was zum Bild des „blauen Babys“ führt – Kleinkind mit Atemnot und bläulich verfärbter Haut und Schleimhaut (Zyanose). Betroffene Kleinkinder nehmen häufig eine Hockstellung ein, da dadurch die Durchblutung der Lunge verbessert wird.
Die fallotsche Tetralogie umfasst vier Einzelerkrankungen: (1) Einengung der Lungenarterien, Pulmonalstenose; (2) Herzwanddefekt, durchgehende Verbindung der beiden Herzkammern; (3) Herzmuskelvergrößerung der rechten Herzkammer; (4) Fehlstellung der Aorta (Hauptschlagader). Daher die Bezeichnung „Tetralogie“.
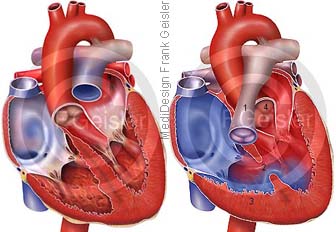
Ebstein-Anomalie Morbus Ebstein
Bei der Ebstein-Anomalie (Morbus Ebstein) handelt es sich um eine seltene angeborene Herzfehlbildung der Trikuspidalklappe (Valva tricuspidalis, Valva atrioventricularis dextra, rechte Atrioventrikularklappe), die mit einer Deformierung und Verlagerung der Trikuspidalklappe in den rechten Ventrikel einhergeht. Die Trikuspidalklappe ist eine Herzklappe, die architektonisch zu den Segelklappen gehört und sich zwischen dem rechten Vorhof und der rechten Kammer des Herzens befindet, die einen systolischen Rückfluss von Blut aus der rechten Kammer in den rechten Vorhof verhindert. Die Trikuspidalklappe befindet sich zwischen rechtem Herzvorhof und rechtem Ventrikel (Herzkammer) und ist zur Herzspitze hin verlagert, die Klappensegel sind beim Morbus Ebstein missgestaltet.
Durch die tiefe Lage der Klappenebene ist die Herzkammer, die den Lungenkreislauf bedient, verkleinert und der Herzvorhof vergrößert. Zusätzlich besteht oft eine offene Verbindung auf Vorhofebene in Form eines Atriumseptumdefektes (ASD) oder eines offenen Foramen ovale.
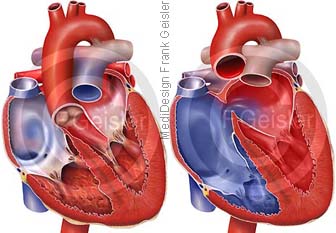
Transposition der großen Arterien, TGA
Die Transposition der großen Arterien (TGA) oder dextro-Transposition der großen Arterien (d-TGA) und ist eine angeborene Fehlbildung, bei der die Hauptschlagader (Aorta) mit dem rechten und die Lungenarterie mit dem linken Ventrikel des Herzens verbunden, die Lungenschlagader vertauscht ist, wodurch Lungenkreislauf und Körperkreislauf getrennt sind. Körperkreislauf und Lungenkreislauf sind parallel geschaltet, so dass das sauerstoffarme Blut aus den Hohlvenen in den rechten Vorhof, die rechte Herzkammer und dann über die Hauptschlagader in den Körperkreislauf, unter Ausschaltung des Lungenkreislaufes fließt. Eine Sauerstoffanreicherung des Blutes ist somit nicht gegeben. Ein Überleben ist nur möglich, wenn es zwischen den Vorhöfen, oder zwischen den Herzkammern, eine Verbindung gibt und es so zur Durchmischung des Blutes kommt. Die TGA tritt sowohl als alleinige Fehlbildung als auch in Verbindung mit einem Ventrikelseptumdefekt (VSD), einer zusätzlichen Verengung der Lungenschlagaderklappe (Pulmonalstenose) und anderen komplexen Fehlbildungen auf.
Eine momentan übliche Operation einer d-TGA ist die Arterielle Switch-Operation, die in den ersten Lebenstagen oder Lebenswochen durchgeführt wird. Aorta und Lungenschlagader werden oberhalb der Herzklappen abgetrennt und vertauscht wieder angenäht.
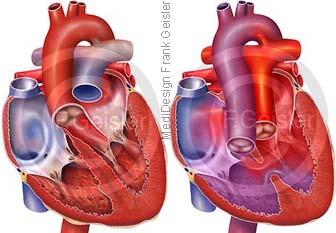
Herz mit Aortenisthmusstenose, ISTA
Die Aortenisthmusstenose ist eine Lumeneinengung der Aorta im Bereich des Isthmus aortae. Eine Verengung (Stenose) am Übergang des Aortenbogens zur Aorta descendens im Mündungsbereich des fetalen Ductus arteriosus Botalli. Es besteht eine Stenose der Körperschlagader. Die Aortenisthmusstenose ist eine Gefäßfehlbildung, die alleinstehend, aber auch in Verbindung mit angeborenen Herzfehlern vorkommt. Bei dieser Fehlbildung unterscheidet man zwischen einer präduktalen und einer postduktalen Form. In den meisten Fällen liegt die Isthmusstenose vor der Einmündung des Ductus arteriosus, der Gefäßverbindung zwischen Lungenschlagader und Aorta beim ungeborenen Kind, in die Körperschlagader (präduktale Aortenisthmusstenose). Der Isthmus der Körperschlagader bezeichnet den Abschnitt kurz nach Abgang der linken Armarterie aus der bogenförmig verlaufenden Aorta. In selteneren Fällen befindet sich die Isthmusstenose hinter der Einmündung des Ductus in die Körperschlagader (postduktale Aortenisthmusstenose).
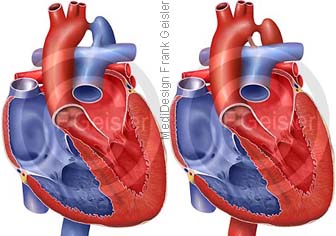
Präduktale Aortenisthmusstenose
Bei der präduktalen Aortenisthmusstenose liegt die Einengung der Aorta vor der Einmündung des Ductus arteriosus. Befindet sich die Verengung der Aorta vor der Einmündung des Ductus arteriosus Botalli, so hat das linke Herz gegen einen erhöhten Flusswiderstand aufgrund der verengten Schlagader anzukämpfen. Bei schwerer Verengung führt die Belastung zur Linksherzinsuffizienz, das Blut staut sich zurück bis in die Lungen. Die Folge: Luftnot (Dyspnoe).
Der Ductus arteriosus bleibt nach der Geburt häufig offen und mündet nach der Stenose in die Aorta ein. Was zu einer Beimischung venösen Blutes in die Aorta und somit in die gesamte untere Körperhälfte führt. Es kann zu prärenalem Nierenversagen durch verminderte und sauerstoffarme Nierendurchblutung kommen. Da die Aorta über den Ductus arteriosus Blut aus dem rechten Herzen erhält, kann ein Pulsdefizit zwischen oberer und unterer Körperhälfte, typisch für die ISTA, fehlen.
Die präduktale Form der ISTA führt zu akuter Lebensgefahr für das Neugeborene, daher auch die Benennung „infantile Form“.
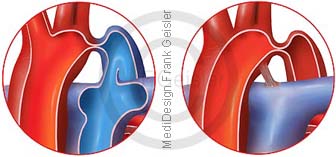
Postduktale Aortenisthmusstenos
Die an eine Sanduhr erinnernde postduktale Aortenisthmusstenose mit der Lumeneinengung der Aorta distal der Ductus-Einmündung gelegen, führt bei verschlossenem Ductus arteriosus zu einer Druckbelastung des linken Ventrikels sowie zu einer Hypertonie in der Aorta ascendens und ihrer Gefäßabgänge. Befindet sich die Stenose nach dem Abgang des Ductus arteriosus, so kann das Blut Ausweichbahnen (Kollateralen) über die inneren Brustarterien und die Zwischenrippenarterien nutzen (Aa. thoracicae internae und intercostales), welche daher erweitert sind und sich im Röntgenbild als Rippenusuren zeigen. Es besteht ein erhöhter Blutdruck in der oberen Körperhälfte, doch dieser überlastet das linke Herz zunächst nicht. Auch ist der Ductus arteriosus in diesem Fall in der Regel verschlossen, es kommt zu keiner Beimischung sauerstoffarmen Blutes in den Körperkreislauf.
Die postduktale Form der ISTA bleibt häufig jahrelang symptomlos und zeigt sich erst im Schulkindes- im Jugend- oder frühen Erwachsenenalter. Daher auch die Benennung „adulte Form“.
Der Blutkreislauf ist ein physiologischer Vorgang, er beinhaltet den Transports von arteriellem bzw. venösem Blut durch das kardiovaskuläre System, dem Gefäßsystem und dem Herzen. Die Pumpfunktion des Herzens mit den Herzaktionen treibt den Blutkreislauf an.
Der fetale Blutkreislauf (Fetalkreislauf, fetaler Kreislauf) unterscheidet sich wesentlich vom Blutkreislauf des Erwachsenen. Als fetaler Kreislauf bezeichnet man den Blutkreislauf des ungeborenen Kindes (Fetus).
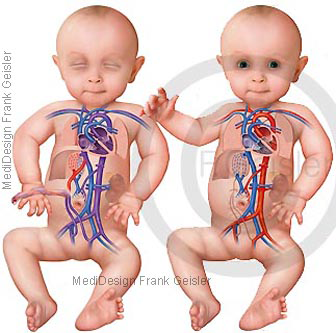
Als postnataler Blutkreislauf (postnataler Kreislauf, postnatale Adaptation) wird die Anpassung des Kreislaufsystems eines Neugeborenen an das extrauterine Leben bezeichnet.
Postnatal eröffnet sich durch die Entfaltung der Lunge der Lungenkreislauf. Die hiermit verbundene Änderung der Verhältnisse des Drucks führt zu einem Verschluss der Shunt-Verbindungen. Ebenso degenerieren die Venae et Arteriae umbilicales als auch der Ductus arteriosus arantii.
Bilder: © MediDesign Frank Geisler
Die Bilder können direkt über das Bildarchiv www.medical-pictures.de erworben werden.
Weitere interessante Artikel
Artikel Teilen
Share on facebook
Share on twitter
Share on linkedin